
Department of Cardiovascular Surgery
心臓血管外科
- TOP
心臓血管外科
心臓血管外科について
心臓血管外科は、2014年11月に、伊藤が心臓血管外科部長として自治医大さいたま医療センターより着任し、新体制で診療を開始しています。2024年現在、6名体制(心臓血管外科専門医3名)、循環器内科にも心エコー専門医が加わり、これまで以上に迅速な対応・高度な医療を提供できるチームとなっています。
緊急手術にも積極的に対応し、ご高齢や透析などの合併症を有する患者さんに対しても、なるべくリスクを少なく手術を受けていただけるよう対処。国内有数の救命救急センターと、国内外で高い評価を受けている当院の循環器内科と連携し、個々の患者さんに適切な治療をうけていただけるよう努力しております。
また、地域医療と専門医療に貢献すべく全力を尽くし、患者さん目線を忘れることなく頑張ってまいります。
治療について
成人心臓血管疾患を対象にした外科的治療を行なっています。主な対象疾患として、虚血性心疾患(狭心症、心筋梗塞、心筋梗塞後合併症)、心臓弁膜症(大動脈弁狭窄症・大動脈弁閉鎖不全症、僧帽弁閉鎖不全症・僧帽弁狭窄症、三尖弁閉鎖不全症)、大動脈疾患(胸部・腹部大動脈瘤、大動脈解離など)、末梢動脈疾患(閉塞性動脈硬化症、急性動脈閉塞、下肢静脈瘤など)などの手術治療を担当。心臓手術の経験豊富な外科医、麻酔科医、臨床工学技士、看護師が集まっており、循環器内科医、集中治療医、理学療法士とともに、適切な循環器医療を提供すべく日夜診療に励んでいます。
また、人工透析などの心臓以外の併存疾患や合併症にも広く対応しており、緊急の症例は常時24時間体制で受け入れております。
医師紹介
院長補佐/心臓血管外科部長/医療連携センター長
伊藤 智(いとう さとし)
専門分野
- 心臓血管外科一般
経歴
- 出身大学:佐賀大学
- 医師免許取得年:1998年
- 専門医・認定医・指導医(資格):
- 日本専門医機構認定外科専門医
- 三学会構成心臓血管外科専門医認定機構心臓血管外科専門医・修練指導者
- 日本心臓血管外科学会心臓血管外科専門医
- 日本不整脈学会「植込み型除細動器/ペーシングによる心不全治療」認定医
- 日本低侵襲心臓手術学会低侵襲心臓手術(MICS)認定医
- 医学博士

副部長
佐藤 哲也(さとう てつや)
専門分野
- 心臓血管外科一般
経歴
- 出身大学:杏林大学
- 医師免許取得年:2007年
- 専門医・認定医・指導医(資格):
- 日本専門医機構認定外科専門医
- 三学会構成心臓血管外科専門医認定機構 心臓血管外科専門医・修練指導者
- 日本心臓血管外科学会心臓血管外科専門医
- 腹部ステントグラフト指導医
- 胸部ステンドグラフト指導医
- TAVI指導医
- 医学博士

医長
住吉 力(すみよし りき)
専門分野
- 心臓血管外科一般
経歴
- 出身大学:札幌医科大学
- 医師免許取得年:2013年
- 専門医・認定医・指導医(資格):
- 日本専門医機構認定外科専門医
- 日本心臓血管外科学会心臓血管外科専門医
- 腹部ステントグラフト実施医
- 胸部ステンドグラフト実施医
- TAVI実施医

医師
山田 亮太郎(やまだ りょうたろう)
専門分野
- 心臓血管外科一般
経歴
- 出身大学:東北大学
- 医師免許取得年:2019年
- 専門医・認定医・指導医(資格):
- 下肢静脈癌血管内治療実施管理委員会認定下肢静脈瘤に対する血管内治療実施基準による実施医
- 腹部ステントグラフト実施医
- がん診療に携わる医師に対する緩和ケア研修修了

医師
蓮井 英成(はすい ひでなり)
医師
山口 優太(やまぐち ゆうた)
外来担当医表・休診表
| 診療科 | 月 | 火 | 水 | 木 | 金 | 備考 | ||
|---|---|---|---|---|---|---|---|---|
| 心臓血管外科 | 午前 | – | – | – | – | – | 伊藤 智 | – |
| 新患・再診 | 伊藤 智 山田 亮太郎 |
– | 伊藤 智 佐藤 哲也 |
– | 佐藤 哲也 住吉 力 |
– |
診療科
心臓血管外科
午前
月
–
新患・再診
伊藤 智
山田 亮太郎
火
–
新患・再診
–
水
–
新患・再診
伊藤 智
佐藤 哲也
木
–
新患・再診
–
金
伊藤 智
新患・再診
佐藤 哲也
住吉 力
備考
–
新患・再診
–
診療実績
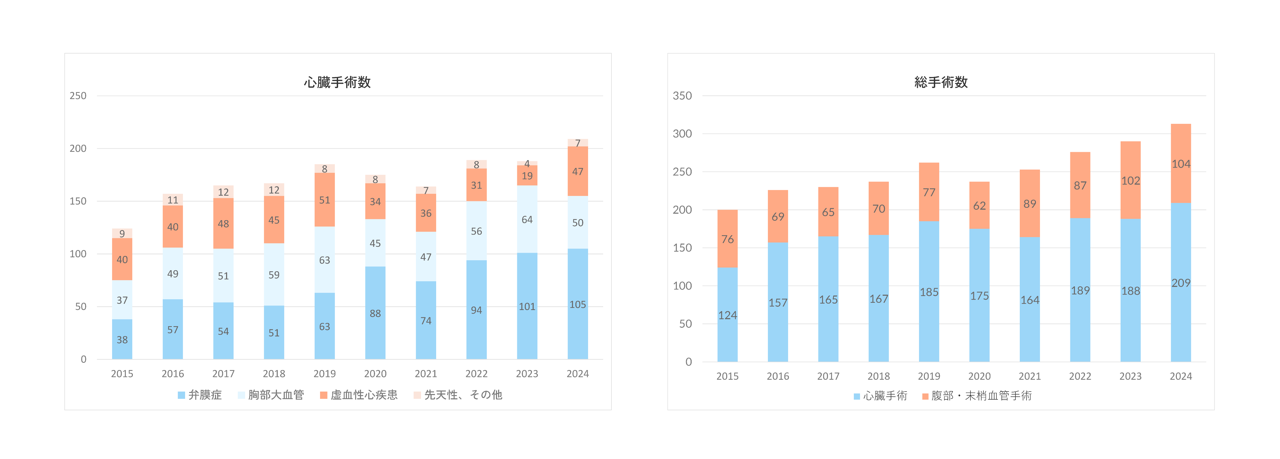
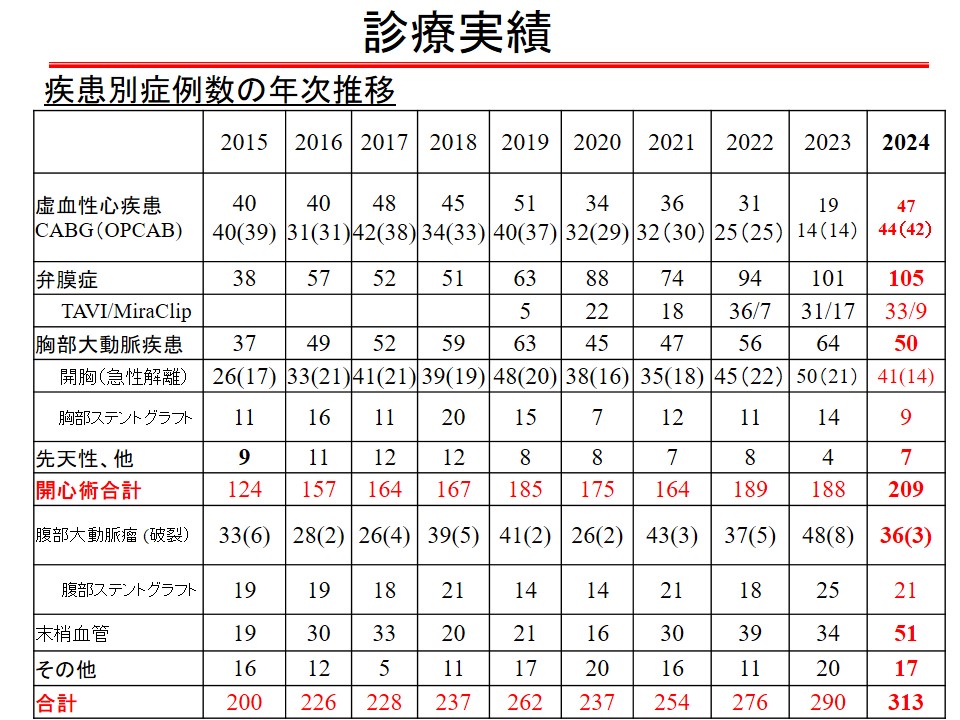
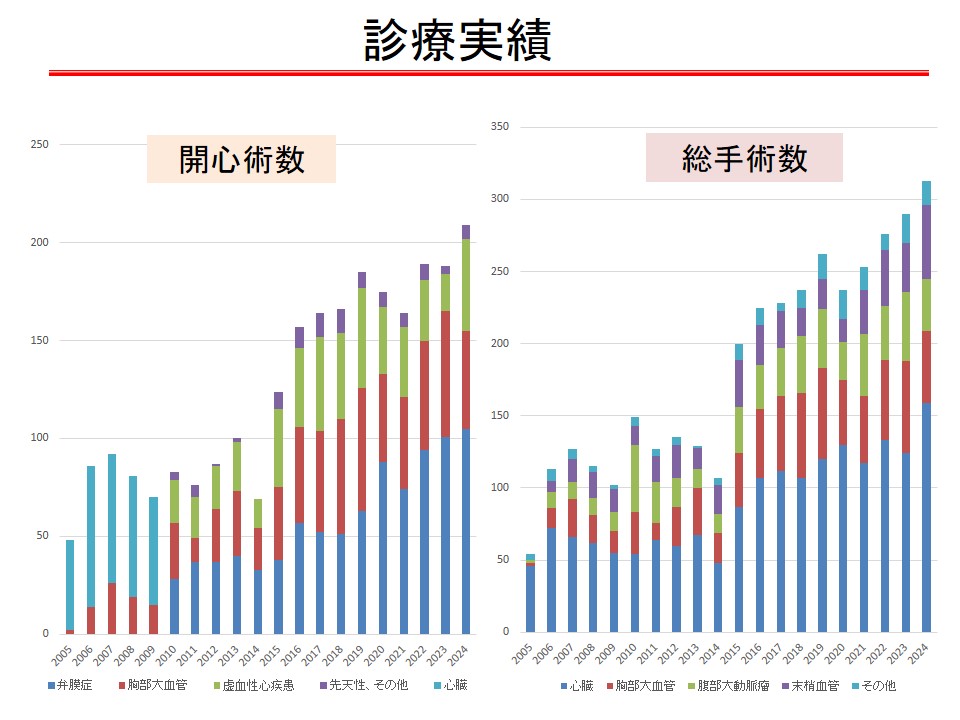
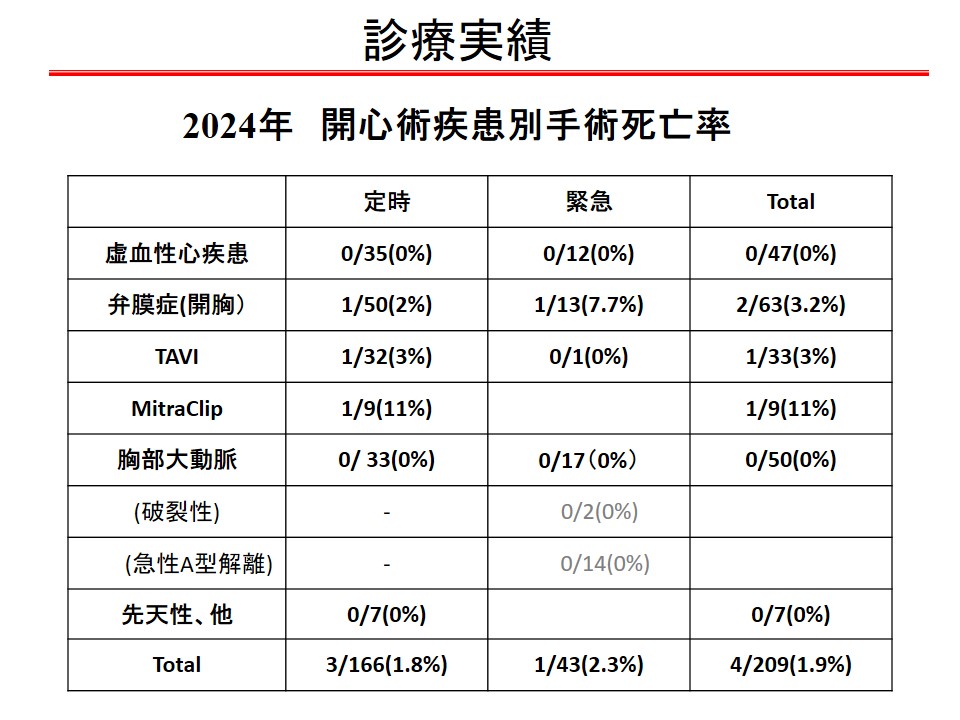
2024年12月で10年間となり、心臓大動脈手術1674例(総手術2517例)となりました。80歳以上の高齢者を2~3割占める中で、待機的心臓大血管手術(開心術)では手術死亡率 0.7% (9/1288)と非常に良好な成績を維持しています。週に2~3例の開心術症例があり、良好な治療成績で順調に症例数が増加しています。
症例数の推移
| 2015 | 2016 | 2017 | 2018 | 2019 | 2020 | 2021 | 2022 | 2023 | 2024 | |
|---|---|---|---|---|---|---|---|---|---|---|
| 心臓手術 | 124 | 157 | 165 | 167 | 185 | 175 | 164 | 189 | 188 | 209 |
| 総手術 | 200 | 226 | 230 | 237 | 262 | 237 | 254 | 276 | 290 | 313 |
2024年診療実績
病気を知る
虚血性心疾患
心臓は全身に血液を送るためのポンプとして働きます。心臓の筋肉はひと時も休まず働いており、1分間に60~90回、全身に血液を送り出すことが可能です。この心臓のポンプ機能により血液が全身に回っているので血圧が生じています。心臓の筋肉も動くためには栄養や酸素が必要です。心臓の表面には冠状動脈という血管が右1本、左2本走っており、心臓の筋肉に栄養や酸素を送っています。しかし、高血圧、糖尿病、高脂血症、喫煙、慢性腎不全などがある状態で年齢を重ねると動脈硬化が進みます。動脈硬化とは上記理由などにより血管に炎症が引き起こされ、血管が硬くなり、肥厚し、さらに狭くなってしまう状態です。冠状動脈が狭くなったり、閉塞すると心臓の筋肉に十分な栄養や酸素が届かなくなります。狭くなった状態が狭心症、閉塞した場合を心筋梗塞と言います。
心臓の筋肉に酸素や栄養が不足すると、心臓の筋肉が酸素不足となり、胸痛や呼吸苦などを認めるようになります。また心臓の筋肉に十分な酸素や栄養が行かないと、心臓の筋肉は動かなくなり、さらにまったく栄養や酸素は行かなくなると心臓の筋肉は壊死してしまいます。このような状態が続くと、体内の血液の循環が悪くなり、いわゆる心不全になります。心不全になると肝臓や腎臓に負担がかかり腎不全や肝不全を起こすこともあります。また、肺での循環も悪くなり肺に水が溜まってしまいます(肺水腫)。
心臓の動きをよくするためには心臓の筋肉への血流(栄養、酸素)を改善させることが必要です。狭心症や心筋梗塞の患者様は血液をサラサラにするお薬や、心臓の筋肉を保護するようなお薬を土台とし、カテーテル治療や冠動脈バイパス手術が必要になります。
カテーテル治療(Percutaneous Coronary Intervention:PCI)
冠状動脈の狭窄病変が少ない場合には薬やカテーテルによる治療(PCI)を優先して行います。しかし、冠状動脈の主幹部および複数の冠動脈に狭窄・閉塞が認められた場合やカテーテル治療が困難な場合には、冠動脈にバイパス(迂回路)を作る手術治療がおすすめです。カテーテル治療とは、手首や股の動脈よりSheathという太い点滴様の管をいれ、ここから折りたたまれた風船を挿入し、冠状動脈まで持っていきます。狭くなった所まで風船を進め、そこで風船を膨らませます。狭くなった部分を直接風船で膨らませるのです。必要な場合ステントといった筒状の金網を狭窄部位に留置することにより血管の内腔を確保します。
冠動脈バイパス手術 (CABG:Coronary Artery Bypass Grafting)
冠動脈バイパス手術は狭くなっている所には直接手を付けず、病変部位より末梢の冠状動脈に血流の良い新たな血管をつなぐことによって、血流の迂回路を作成し、心臓の筋肉への血流を増やそうという手術です。もともとの冠状動脈からの血流は狭窄部位を勢いよく通り越せませんが、新たな迂回路からの血流により、狭くなった先に十分な血流が得られるようになるのです。迂回路として使用される新たな血管としては、胸骨(胸の中央にある扁平上の骨)の裏側に走っている内胸動脈、胃の淵に沿って走る胃大網動脈、足の表在にある大伏在静脈などがあります。これらの血管はなくなっても体に影響を及ぼすことはありません。
当科の冠動脈バイパス手術は、両側内胸動脈グラフトを使用した術式が標準術式であり、現在80%近い症例に使用しており、糖尿病の方やご高齢の方にもその適応を広げています。
両側内胸動脈グラフト
冠動脈バイパス手術によって多くの患者さんは、運動時の呼吸困難や胸痛などの症状が軽減するばかりでなく、将来的に心筋梗塞を起こす危険も軽減することが期待されます。心臓の手術は心臓を一時的に止める事が必要な事が多く、その際には心臓と肺の代わりとなる人工心肺といった装置が必要です。しかし当科では原則として、人工心肺を使用しないで冠状動脈の血管吻合操作を行う、心拍動下バイパス術(Off Pump CABG)を行っています。つまり心臓を止めずに血管をつなげ迂回路を作りますので、心臓を止めることや人工心肺を使うことによる体への負担が軽減されることが期待されます。
冠動脈バイパス手術イメージ
カテーテル治療は循環器内科、冠動脈バイパス手術は心臓血管外科が担当します。当院では日本循環器病学会が定めるガイドラインに基づいた治療を行っております。例え冠状動脈に狭窄があったとしても有意な狭窄ではない場合は内服治療にて経過を見ることもあります。ガイドライン上治療選択が難しい場合は、毎週行われる循環器科と心臓血管外科でのカンファレンスで議論し、患者様1人1人にあった適切な治療を提供させて頂いております。
冠動脈バイパス手術の治療実績
当科における冠動脈バイパス手術の治療実績を下記に示します。現在、横浜市立みなと赤十字病院では年間40-50件の単独冠動脈バイパス手術、および弁膜症や大血管手術と同時に行う複合冠動脈バイパス手術を実施しております。
近年の高齢化社会の影響によって、冠動脈バイパス手術を受ける患者様の年齢も上昇しています。また、併存疾患が多くなっている傾向も見られます。今後も当院循環器内科、および近隣の循環器科病院の先生方と連携して、安全で予後改善につながる質の高い外科的な冠動脈血行再建手術の実践を目指し、地域の皆様方の健康水準の向上に寄与していきたいと考えております。
横浜市立みなと赤十字病院は、近隣地域のみならず遠方からの受け入れも積極的に対応しております。かかりつけの先生より紹介状をいただき、心臓血管外科を受診いただければと思います。
心臓弁膜疾患
全身へ血液を送るポンプとして働く心臓には大きく分けて4つの部屋があり、血液の逆流を防止するために各々の部屋の出口に弁があります。このうち、全身から酸素が少ない血液(静脈血)が心臓に戻ってくる部屋を右房(右心房)と呼び、右室(右心室)に連続します。右室から肺動脈を介して、肺に血液は流れます。肺で酸素を渡された血液が戻ってくる部屋が左房(左心房)、全身に血液を送るポンプの役割をしている部屋が左室(左心室)です。その中で、左室と大動脈の間にある弁を大動脈弁、左心房と左心室の間にある弁を僧帽弁と呼び、右房と右室の間にある弁を三尖弁と呼びます。これら弁の働きにより、心臓の内部では規則正しい一方向性の血液の流れが維持が可能です。
心臓弁膜疾患とは、通常とは逆に血液が流れたり(閉鎖不全症:逆流症)、血液がスムーズに通過できなくなったりする状態(狭窄症)の総称です。これら、心臓弁の閉鎖不全症や狭窄症は進行すると、全身に血液を送るポンプとしての心臓の機能が非効率化するだけでなく、心臓自体にも大きな負担がかかることになります。各疾患によって異なりますが、労作時の息切れは、進行した心臓弁膜疾患に共通した症状です。
当科は、日本循環器科病学会の定めるガイドライン(弁膜疾患の非薬物治療に関するガイドライン2012年改訂版)を元に、各患者様の状態に照らし合わせて一番良いと思われる手術術式を選択し実施しています。以下に代表的な心臓弁膜疾患の病態とその治療法について解説します。
大動脈弁閉鎖不全症
弁の変性、弁輪拡大、感染、先天性二尖弁などの原因で弁が上手く閉じなくなり逆流が生じてしまう病態が大動脈弁閉鎖不全症です。本来ならば心臓から全身へ送り出されるべき血液が左心室内へ逆流するため、心臓には過大な負荷がかかります。初期の段階では、心雑音はあっても無症状で経過するということが少なくありません。しかし、負担が重なると徐々に心機能は低下し元に戻らなくなっていきます。逆流の程度がひどくない場合や心不全症状が軽度の場合は、利尿剤や降圧剤などで心臓の負担を軽減することも可能ですが根本的な治療ではありません.心不全症状がある、無症状もしくは症状が軽度であっても心臓エコー検査で心機能低下(左室駆出率50%以下)や心拡大の進行(左室収縮末期径55㎜以上または、左室拡張末期径75㎜以上)などが確認された場合は、患者さん各々のリスクを考慮したうえで手術の適応を判断します。自分の大動脈弁を切除して人工弁に置き換える手術や、自己大動脈弁を温存し閉鎖不全を改善させる形成術を行います。
大動脈弁狭窄症
動脈硬化、変性、先天性二尖弁などさまざまな原因でこの弁が硬くなって動きが悪くなり、血液の出口が狭くなってしまう病態が大動脈弁狭窄症です。出口が狭くなると血液を送り出すために心臓には過大な負荷がかかりますが、初期の段階では無症状で経過することが少なくありません。しかし、負担が重なると徐々に心機能は低下し、狭心痛(心筋への血流が不足し胸の痛みが出る)、失神発作(突然意識がなくなる)、心不全(息切れ、むくみ、易疲労感など)などの症状が出始めてからの予後は急激に悪化すると言われています。また、突然死の危険性もあります。狭窄の程度が高度でなければ内科的に利尿剤や降圧剤などで心臓の負担を軽減することも可能ですが、根本的な治療ではありません。症状がある場合、心臓エコーで狭窄の進行が確認された場合には、患者さん各々のリスクを考慮したうえで手術の適応を判断します。狭窄した大動脈弁を切除して人工弁に置き換える手術を行います。また、今まで心臓手術に耐えることが難しいと判断された方にも、実現可能な新しい治療法が、近年、我が国でも行えるようになってきました。この体に負担の少ない治療法は、経カテーテル大動脈弁留置術:TAVI(Transcatheter Aortic Valve Implantation)と呼ばれており、当院でも実施しています。
僧帽弁閉鎖不全症
心臓が拡張するときに僧帽弁が開いて、左心房から左心室に血液が流入します。心臓が収縮して左心室の血液が全身に送り出される時にはこの弁は閉じて、左心房へ血液が逆流しないようにしています。種々の原因で弁が閉じずに合わさりが悪いと、心臓が収縮するたびに大量の血液が左心室から左心房に逆流するようになります。血液の逆流によって、左心房の圧は上昇し、心臓に負担がかかり、肺に血液が停滞して心不全の原因となります。また、心房細動(不整脈の一種。心房が不規則に収縮する状態)も発生しやすい状態になります。僧帽弁閉鎖不全症の外科的治療は、心臓の機能と心不全症状を改善させることが目的となります。僧帽弁手術の方法には大きく分けて、次の2つがあります。
(1) 弁形成術 :自己弁を温存して行う手術です。逆流の原因となっている部分を切除し縫い合わせる、あるいは拡大した弁輪を縮小して僧帽弁がきちんと閉じるようにする手術です。
僧帽弁閉鎖不全症移
(2) 弁置換術:僧帽弁を切り取って、代わりに人工弁を縫いつける手術です。 当科では、僧帽弁閉鎖不全症の90%以上の患者様に僧帽弁形成手術を実施しており、本疾患における標準術式としています。さらに近年では、従来の胸骨正中切開による僧帽弁手術に加え、右小開胸僧帽弁手術(MICS)を適応のある患者さんには積極的に行い、手術による体への負担を減少させ、入院期間を短縮化させています。
僧帽弁狭窄症
左心房と左心室の境界にある僧帽弁が狭窄し、左心房から左心室に血液が流れにくい状態です。原因の多くは小児期に罹患したリウマチ熱とされています。弁が硬くなり動きも悪くなるため、血液の通りが悪くなって、心臓に負担がかかった状態が持続します。リウマチ熱に罹患してから、徐々に弁の変化が始まり、症状が出現するまでに20~40年かかるといわれています。
心臓に負担がかかった状態が持続すると、左心房が拡大し、息切れ、胸苦しさなどの心不全症状が出現。右心系にも負荷がかかり、三尖弁(右房と右室の間の弁)に逆流を認めることがあります。また心房細動(不整脈の一種。心房が不規則に収縮する状態)、動脈塞栓症(左房内の血流がよどむことで、血栓ができ、脳梗塞などの原因になる)といった合併症が発生しやすくなります。内科的には心不全に対する治療(利尿剤)、心房細動に対する治療(抗不整脈薬、抗凝固薬)がありますが、根本的な治療ではありません。僧帽弁の狭窄を解除するためにはカテーテル治療による交連切開術が行われておりますが、適応が限られており、高度な僧帽弁狭窄症の場合には、手術による人工弁置換が必要とされます。
人工弁に関して
心臓弁膜症手術で使用する人工弁には、生体弁と機械弁という二種類の弁があり、それぞれ長所と短所があります。
▼機械弁
長所:耐久性が優れている。
短所:一生、ワーファリンの内服が必要。血栓症、出血、催奇形性のリスクあり。
▼生体弁
長所:原則、ワーファリン内服を中止できる(不整脈が無い場合)。
短所:劣化し、再手術が必要となることがある。
どちらの弁を使用するのがよいか?という点は、年齢・併存する他のご病気・術後希望されるライフスタイルなどによって異なります。近年、生体弁の使用頻度が上昇していますが、当科では患者様それぞれのご希望に沿った弁の選択が可能です。
血液は人工弁と接触することで、血栓(血の塊)を形成しやすくなり、弁が正常に作動しなくなります。また、弁からはがれて流れ出した血栓は、脳梗塞などの塞栓症を引き起こします。特に、機械弁では、これら血栓塞栓症の予防が非常に重要です。機械弁での弁置換術後は生涯、血液を固まりにくくする薬(ワーファリンなど)を服用する必要があります。ワーファリンを継続的に内服することによって、年間1~2%の割合で出血または塞栓症の危険性が生じると報告されています。
Maze手術
心臓の動きは、心房の収縮の後に心室が収縮することを繰り返しています。心房細動とは不整脈の一種で、この状態では心房の電気的興奮が無秩序となり、心房が有効な収縮をすることができなくなっています。一時的なものから永続的なものまであります。この不整脈の問題点は、2つあります。一つは心房に血液がよどむことで血栓ができ、脳梗塞などの塞栓症の原因となることで、もう一つは心機能が低下してくることです。Maze手術とは無秩序な電気的興奮を断絶させ、心房の収縮を改善させる手術術式です。単独で外科的治療を行うことはなく、通常心臓弁膜症手術と同時に施行します。この手術によって心房細動から正常な状態(洞調律)に復帰する確率は約70%とされています。また、年齢、心房細動の期間、心機能の程度などにより、Maze手術の治療成績は影響を受けるとされています。当科は、高周波エネルギーを使用した焼灼法によるMaze手術を、標準的に実施しています。
高周波エネルギーによる焼灼法で使用する医療機器(日本メドトロニック社より提供)
心臓弁膜症手術の治療実績
当科における心臓弁膜症手術の治療実績は診療実績の部分に示しています。2022年、横浜市立みなと赤十字病院では、心臓弁膜症手術を年間80件程度実施。僧帽弁閉鎖不全症に対する右小開胸僧帽弁形成手術(MICS-MVP)、大動脈弁疾患に対する右小開胸大動脈弁置換術(MICS-AVR)は、2016年から開始し2022年までに安定した成績で年々増加しています。またリスクの高い高齢者には、症例に対応して経カテーテル的大動脈弁置換術(TAVI)を2019年から開始し良好な成績を維持しています。
また大動脈弁と僧帽弁双方に対する連合弁膜症手術や、虚血性心疾患や胸部大動脈疾患に合併する複合手術も数多く実施しております。より安全で低侵襲な心臓弁膜症手術の実践を目指し、今後も治療内容を充実・発展させていきたいと考えております。また、感染性心内膜炎などの緊急な治療を要する心臓弁膜症疾患に対しても、引き続き、迅速に対応して参ります。
心臓弁膜症の各種疾患は、急速に進行するものもありますが、ゆっくりと進行し、人間ドックや検診での心雑音聴取により発見されることも珍しくありません。症状がなく、心臓超音波検査を中心とする各種検査で、心臓に対する負担がそれほど強くないと判断された場合には、内服治療で経過観察することになります。その場合には、今後増悪する可能性も踏まえ、定期的な経過観察することが重要です。
当センターでは、手術のみならず、心臓弁膜症の病状評価も、当院循環器科および地域の循環器科診療の携わる先生方と連携して行っておりますので、心臓弁膜症の可能性があると診断された方は、お気軽に外来を受診してください。
重症心不全
心臓の機能が低下してしまい、身体に十分な血液を供給できない状態が心不全です。内科的な治療が基本となりますが、その原因よっては、手術療法が適応となる場合があります。その中でも、機能が著しく低下してしまった状態を重症心不全といいます。明らかな誘因がない拡張型心筋症や、風邪などを契機に発症する劇症型心筋炎、また広範囲な心筋梗塞による虚血性心筋症などが原因となり、急激なものから緩徐に進行するものまで様々な経過があります。重症心不全に陥ってしまった場合で、適切な心不全治療を行っても回復がえられない場合は、機械的に心臓をサポートする装置(補助循環装置)が必要です。心臓の機能が不可逆的に障害され、他の臓器の機能が保たれている場合、心臓移植が必要な場合もあります。重症心不全治療は複数の治療方法を合わせて治療するのが一般的ですが、その中でも重症心不全に使用する治療方法を解説します。
大動脈バルーンパンピング(IABP: Intra-aortic Balloon Pumping)
バルーンを大動脈の中で拡張、収縮させることで心臓の働きを助ける装置です。主に股の付け根の動脈から大動脈まで約50cmのバルーンを挿入し、心臓のタイミングに合わせてバルーンを膨らませたり縮ませたりすることで、心臓が血液を拍出しやすくなり、また心臓自体を栄養する血流を増加させ、さらに他の臓器の灌流圧を保つことができます。 バルーンの位置が重要であり、安静臥床を余儀なくされ、使用は短期間に限られます。
経皮的心肺補助装置(PCPS: Percutaneous Cardiopulmonary Support)
簡易な人工心肺装置であり、心臓と肺の機能を同時に補助することができる装置です。主に、股の付け根から静脈を通して心臓の近くまで管を挿入し、そこから血液を一旦体外へ導き出し、体外のポンプで心臓を補助し、人工肺を用いて血液に酸素を供給し、二酸化炭素を排出させて、動脈を介して体内に血液を戻します。血液の酸素化と体内の血流を補助します。血液が生理的でない流れをすることや、回路内に血栓を形成するなどの問題から長期間の使用は難しいです。
胸部大動脈疾患
胸部大動脈瘤の病態・成因・自然経過に関して
動脈瘤(どうみゃくりゅう)とは、血液を全身に送る通り道である動脈が一部で異常に拡大した状態(いわゆるコブ)のことです。一般的には直径が正常の大きさの50%以上増加したときに瘤(りゅう)と呼ばれます。動脈瘤の中で心臓に直接つながる大動脈が拡大したものが大動脈瘤で、横隔膜より心臓に近い部分に発生するものを胸部大動脈瘤(上行大動脈瘤、弓部大動脈瘤、下行大動脈瘤)、横隔膜以下のものを腹部大動脈瘤と分類し、胸部から腹部の広範囲に広がる場合には胸腹部大動脈瘤と呼ばれます。一般的に、胸部であれば45mm以上、腹部であれば30mm以上を、大動脈瘤と診断。形状では紡錘状瘤と嚢状瘤(一方向性に突出)に分類され、破裂リスクが異なります。
原因は様々ですが、最も多いものは動脈硬化に伴うものといわれ、喫煙・高血圧・コレステロール異常等が発症に関与するといわれています。またいくつかの遺伝的疾患の関与(マルファン症候群等など)や、感染、炎症なども原因として指摘されています。
多くは無症状で経過し、検診等で偶然発見される状態です。時に大きくなった動脈瘤による圧迫症状(呼吸困難、声のかすれ、飲み込みにくいなど)が出ることもあります。
治療をしなければ、胸部大動脈瘤が徐々に大きくなり、最終的には破裂します。胸部大動脈瘤は成人突然死の代表的疾患であり、破裂した場合、大出血を起こし死に至ります。このため、一定の大きさ以上になった場合や急速に拡大する場合、手術による治療が勧められます。
胸部大動脈瘤の開胸手術
胸部大動脈瘤が55mmを超える場合、または半年間に5mm以上の速さで拡大している場合、破裂の危険性が高いと判断され、手術治療の適応となります。一度大きくなった大動脈瘤が縮小することはありません。嚢状瘤やマルファン症候群などの遺伝的素因のある方の場合には、破裂の危険性が高いため、より小さいサイズでも手術治療が推奨されます。開胸手術では瘤になった大動脈を直接切除した後、人工血管に取り換えます。胸部大動脈瘤の場合には、基本的には、人工心肺装置を使用して、自身の心臓を停止させ、場合によっては脳にも人工的に血流を流しながら手術を行います。心臓を停止して手術を行う場合には、手術中に脳や脊髄、腸管などの重要臓器のダメージを減らすことを目的に、体を冷却して手術を行うことが一般的です。後述するステントグラフトという治療法と比較すると体への負担が大きいという欠点もありますが、再発の少ない耐久性に優れた確実な方法という利点があります。
胸部大動脈瘤のステントグラフト治療
近年、血管内から治療を行うステントグラフトという治療法が広まってきています。これは、足の付け根の動脈からカテーテルという金属の細い管を使用し、それに沿って人工血管を動脈瘤の場所まで運ぶことで内側から動脈瘤を塞いでしまうという方法です。太ももの付け根の部分に数cmの小さな切開を入れるだけで治療ができることが多く、従来の開胸手術と比較して体の負担が少ないため、患者さんの年齢や全身状態、動脈瘤の場所や性状などによっては非常に有用な治療選択肢となります。
当センターでは、一般的な下行大動脈瘤へのステントグラフト治療だけでなく、やや合併症が多く適応の難しい弓部大動脈へのステントグラフト治療(開窓型ステント内挿術)も、現在積極的に実施しており、良好な治療成績が得られています。
また、後述する急性・慢性大動脈解離に対するステントグラフト治療も患者さんの数が増えています。これらの複数の治療の中から、病気の内容と患者様の術前状態(一般的な体力や余病の有無など)を照らし合わせて、総合的に判断して一番良いと思われる治療法を選択しています。ステントグラフト治療を希望される方はお気軽にお問い合わせください。
胸腹部大動脈瘤に対する開胸手術について
胸腹部大動脈瘤は、胸部から腹部にかけて広範囲に大動脈が拡大している状態です。胸腹部大動脈瘤に対する開胸手術は、大動脈瘤の範囲にもよりますが、6-12時間の手術時間が必要となります。体への侵襲は大きいですが、最も確実な治療です。手術には、左の背中からお臍の左側までの大きな創が必要です。人工心肺を使用し、心臓を停止させ、脳にも人工的に血流を送りながら、胸腹部大動脈を人工血管に置き換えます。脊髄の栄養動脈,腹部臓器,腎臓の動脈は再建する必要があります。当科では、本手術の最大の合併症である、脳梗塞と脊髄麻痺を予防するために、必要に応じて「超低体温下循環停止(DHCA)法」という方法を活用して、良い成績を治めています。
急性大動脈解離について
大動脈解離とは大動脈の壁に亀裂が入りこみ、血流が流れ込むことにより様々な病態を引き起こす、生命を脅かす可能性のある重篤な疾患です。高血圧症、動脈硬化、マルファン症候群などの遺伝性疾患などを背景に発症し、これまで経験したことのないくらい激しい胸部痛、背部痛が突然出現します。この他、15%程度は失神・意識消失で発症し、時に突然の腹痛や下肢の痛み・痺れなどでも発症。50-60歳の男性に多く、放置すれば大動脈の破裂による出血、大動脈分岐血管の閉塞による臓器血流障害(心筋梗塞、脳梗塞、腹部臓器虚血、脊髄虚血、下肢の虚血)などを引き起こし高率に死に至ります。大動脈解離では亀裂の部位と広がりにより分類されますが、上行大動脈に解離が波及するStanford A型の場合には、手術治療なしでは発症から48時間以内に約半数の方が死亡するとも報告されています。症状のない安定したStanford B型の場合には、入院での血圧管理が主な治療方法となりますが、強い痛みが遷延する場合や、臓器灌流障害・急速な大動脈の形態変化を認める場合は、不安定型のStanford B型大動脈解離と診断され、外科的治療による介入が必要になる場合があります。(メディカル・サイエンス・インターナショナル社Intensivist Vol.7 no.4 木村直行著 より許可を得て転載)
緊急手術が必要な場合、手術方法は主に上行大動脈または上行弓部大動脈を人工血管に取り換えますが、場合によっては冠動脈バイパス手術や弁置換手術を追加することがあります。また、臓器灌流障害を強い場合や、下行大動脈に亀裂が存在するいわゆるDeBakey III型の逆行性解離の場合には、臓器灌流障害の改善や亀裂の閉鎖を目的として、ステントグラフト挿入術を同時に行うこともあります。内科的治療を選択した場合でも経過中に合併症の発生により手術を必要とする場合があります。
急性大動脈解離から救命できた場合でも、遠隔期に解離を起こした部分の大動脈が徐々に拡大し、解離性大動脈瘤となると、前述の大動脈瘤と同様に破裂を予防するための手術が必要になることもあります。このため、生存退院された患者様は、CTやMRIなどの画像検査を定期的に行い、残存する大動脈解離病変の評価を注意深く行うことは、破裂や再解離を予防するうえで極めて重要です。
胸部大動脈疾患の治療実績
現在、横浜市立みなと赤十字病院では、ステントグラフト手術を含めた胸部大動脈疾患に対する手術を年間60件程度・急性大動脈解離に対する手術を年間20件程度実施。2007年の導入後、低侵襲なステントグラフト手術件数は増加傾向で、今後もこの傾向は続くものと思われます。また、近年、胸部大動脈瘤破裂、急性大動脈解離、外傷性大動脈損傷などの緊急手術の頻度も増加しております。 今後も、循環器診療の基幹病院として、地域の循環器・救命救急診療に携わる先生方と連携して、地域の皆様方の健康な生活の維持に貢献していきたいです。また、横浜市立みなと赤十字病院は、近隣地域のみならず遠方からの受け入れも積極的に対応しております。かかりつけの先生より診療情報提供書をいただき、心臓血管外科を受診いただければと思います。
その他
TAVIについて
人工弁置換術
大動脈弁狭窄症の標準的な治療は「人工弁置換術」という外科手術です。 この治療法は全身麻酔をかけて胸を切開し、人工心肺という生命維持装置を使って、狭くなった大動脈弁を切除し、人工弁に取り替えるという治療です。 この手術を受けるにはある程度の体力が必要で、全身状態が良くない患者さんには手術が難しいことがあります。
TAVI(経カテーテル的大動脈弁置換術)
上記理由により「人工弁置換術」が難しいと考える患者さんに対して、患者さんへの負担が小さく新しい治療法である「経カテーテル的大動脈弁置換術(TAVI:Transcatheter Aortic Valve Implantation)」が開発されました。 この治療は、今までの外科手術で使用していた人工弁と類似のものをボールペン程度に太さに折りたたむ技術によって施行可能となりました。 患者さんの足の付け根もしくは胸部を数cm程度切開し、大動脈内にカテーテル(針金のような細い管)を通し、カテーテルに沿って折りたたんだ人工弁を狭くなった心臓の出口まで挿入し、人工弁を広げ、留置します。広げられた人工弁は狭くなった大動脈弁に変わり機能し始めます。 この治療は人工心肺を使用せず、傷も小さいため、患者さんにかかる負担が少ないです。
メリット
・今までの手術に比べて身体への負担が少ない
・年齢や体力等の理由により、外科手術が行えない方でも施行可能
・術中の輸血が少ない 入院期間が短い
・比較的早い社会復帰が期待できる
※侵襲が低い治療と言っても、患者さんによっては予想できない副作用、合併症の危険が起きることもあります。日本におけるTAVIの手術死亡率(2018年)は約1.3%程度です。
大動脈弁狭窄症とは?
大動脈弁狭窄症とは
弁膜症の一種で、心臓の出口にある大動脈弁が固く、狭くなる病気です。そのため、心臓はうまく血液を全身に送ることができず、心不全や突然死の原因となります。
原因
動脈硬化が原因であることが多く、進行性の病気です。その他、感染、先天性、リウマチ性などがあります。
症状
ある程度病気が進行するまで自覚症状はありませんが、進行すると息切れ、めまい、胸痛、動悸などの症状を訴えるようになります。症状が出始めると突然死することがあり、症状がある患者さんは非常に危険な状態にあると考えられます。大動脈弁狭窄症の症状が発現した後の予後は極めて悪く、狭心症(胸が痛い)が発現すると平均余命が5年、失神が発現すると3年、心不全が発現すると2年といわれています。そのため早期発見、早期治療が大切です。
受診から退院まで
1. 外来受診
紹介状をお持ちになり、弁膜症外来にご受診ください。これまでの病状および現在の症状などをうかがい、外来で心電図、胸部レントゲン、採血、心エコー検査などスクリーニング検査を行います。重症大動脈弁狭窄症の治療方法について全体的な説明をします。
2. 検査
CT検査、心臓超音波検査など必要な精密検査を行い、全身状態、耐術能など総合評価を行います。治療に対するご本人・ご家族のご希望もゆっくりとお話を伺います。
3. ハートチームカンファレンス
各種検査の結果を踏まえて、ハートチームメンバーでカンファレンスを行い最適な治療方針を決定します。TAVI、開胸手術、保存的加療(薬物治療)のいずれがより良いか判断します。
4. 治療
通常全身麻酔下で行われ、手術時間は個人差はありますが2時間程度です。足の付け根もしくは左胸部を切開し、手術を行います。折りたたんだ弁を狭くなった大動脈弁に留置し、弁の機能が良好である事を確認して手技は終了します。
5. 術後の回復
超音波検査や造影CTで植えられた人工弁をチェックします。術後3時間で飲水、翌日朝から食事をおとりいただき、手術当日もしくは翌日からリハビリテーションを行います。術後は人工弁の劣化を防ぐため、血液をサラサラにする薬が必要になります。
6. 退院
通常1〜2週間で退院です。
治療費用について
TAVI入院(約14日)の概算
| 健康保険を使用される場合 | 高額療養費制度を使用される場合 (一般所得の場合) | |
|---|---|---|
| 70歳未満の方 | 約180万円 (3割負担) | 約14万円 |
| 70歳以上の方 | 57,600円 (所得により異なります) | 57,600円 |
※上記はあくまで概算です。
※室料差額代・食事代、消費税は含まれていません。
※入院期間が月をまたぐ場合や所得によって金額は異なります。
詳細は入院をお申し込みされる際にお問い合わせください。
Q.高額療養費制度(入院する場合に、窓口での支払いを負担の上限額までに抑える制度)を利用するには、どのような手続きが必要でしょうか?
A.入院する前に、ご加入の医療保険から「限度額適用認定証」(住民税非課税以外の方)または「限度額適用認定・標準負担額限度額認定証」(住民税非課税の方)の交付を受け、医療機関の窓口でこれらの認定証を提示する必要があります。 70歳未満の方については全員が、70歳以上の方については住民税非課税の方が対象となります。 詳しくは、ご加入の医療保険にお問い合わせください。
ハートチーム
当院では、心臓内科医、心臓血管外科医、麻酔科医、臨床工学技士、放射線技師、臨床検査技師、理学・作業療法士、看護師 等、TAVI治療を担う「ハートチーム」を結成しています。
メンバーはその経験や知識を集結させ、担当する診療科の垣根を越えて、患者さんに合う最適な治療方法やタイミングを選択・提供しています。 患者さんが元気になってご退院されること、それが私たちハートチームの想いです。
どうぞお気軽にご相談ください。
院内のフロア情報に関しての詳細はこちら

















